ПРОФИЛАКТИКА БОЛЕЗНЕЙ И ПЕРСОНАЛЬНАЯ МЕДИЦИНА
Ниже представлены пять заболеваний, которые, согласно мировой статистике, являются наиболее распространенными среди взрослых. Большинство из них можно предупредить, придерживаясь ряда представленных здесь рекомендаций.
№ 1 – СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Сердечно-сосудистые заболевания, такие как стенокардия, инфаркт, инсульт (кровоизлияние в мозг), возглавляют печальный рейтинг наиболее часто встречающихся заболеваний во многих странах мира. Они являются основной причиной смерти среди лиц старше 40 лет. Существует множество факторов риска сердечно-сосудистых заболеваний, к которым относятся генетическая предрасположенность, старший возраст, курение, малоподвижный образ жизни, избыточный вес, повышенное артериальное давление, повышенное содержание в крови холестерина и другие.
Существует множество путей, с помощью которых физическая активность и рациональное питание помогут вам защититься от сердечно-сосудистых заболеваний. Наиболее важный путь – за счет снижения артериального давления (гипертензии). Наукой доказано, что чем меньше физическая активность, тем выше вероятность развития гипертензии.
Артериальное давление – это та сила, которая продвигает кровь по артериям. Артериальное давление имеет два показателя, которые позволяют оценить состояние сердечно-сосудистой системы – систолическое и диастолическое давление. Эти параметры легко измеряются с помощью обычного медицинского прибора – сфигмоманометра.
Систолическое давление (верхний показатель) отражает давление в ваших артериях, которое возникает, когда сердце выбрасывает кровь в кровеносную систему. Диастолическое давление (нижний показатель) отражает давление в период между сердечными сокращениями – когда сердце расслабляется и наполняется кровью. Считается, что идеальным является соотношение систолического и диастолического давления 120/80.
В тех случаях, когда давление на стенки кровеносных сосудов усиливается, развивается состояние, которое называется гипертензией. Если повышение артериального давления носит хронический характер, это может привести к повреждению стенок артерий. Результатом может стать инфаркт, инсульт или нарушение функций почек.
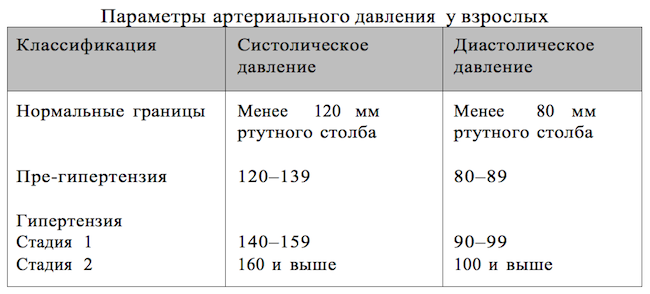
Известно, что у людей, страдающих хронической гипертензией, удваивается и даже утраивается риск развития сердечной недостаточности, кровоизлияния в мозг, аневризмы аорты, заболеваний почек и других органов.
Недавно проведенные исследования показали, что регулярная физическая активность более чем в два раза уменьшает вероятность развития гипертензии. Причем физические упражнения способствуют снижению как систолического, так и диастолического давления на 3–4 и более единиц.
Важнейшим условием предупреждения гипертензии является рациональное питание. Для предупреждения гипертензии рекомендуется:
- Потреблять больше фруктов, овощей и молочных продуктов с низким содержанием жира (например, молоко с жирностью не более 1,5 процента).
- Ограничить потребление продуктов с высоким содержанием насыщенных жиров и холестерина.
- Больше потреблять продуктов из цельного зерна, морских продуктов и несоленых орехов.
- Ограничить потребление красных сортов мяса.
- Больше потреблять продуктов, содержащих магний, калий и кальций.
- Ограничить сладости и подслащенные газированные напитки.
- Для предупреждения гипертензии важно ограничить потребление соли. Начать нужно с количества, не превышающего
2400 миллиграммов соли в день (1 чайная ложка), а затем снизить до 1500 миллиграммов (2/3 чайной ложки). Причем это включает как соль, используемую для приготовления пищи, так и ту, которую добавляют (сыплют) на готовые продукты.
Другим фактором риска сердечно-сосудистых заболеваний является атеросклероз. Он возникает в результате отложений на стенках сосудов так называемых атеросклеротических бляшек, состоящих из холестерина и липопротеидов низкой плотности (ЛПНП) – плохих жиров.
Атеросклеротические бляшки могут откладываться на стенках артерий, снабжающих кровью сердце и головной мозг. Со временем они вызывают сужение просвета этих кровеносных сосудов, в результате чего нарушается снабжение кровью. В случаях, когда нарушается кровоснабжение сердца и головного мозга, это может привести к инфаркту и инсульту.
Помимо этого атеросклеротические бляшки, расположенные на удаленных кровеносных сосудах, имеют способность отрываться и через магистральные сосуды попадать в малые сосуды головного мозга, вызывая инсульт.
Многочисленные научные исследования показали, что физические упражнения значительно снижают риск возникновения атеросклероза и соответствующих осложнений. В частности, умеренная и активная аэробная физическая нагрузка способствует образованию липопротеидов высокой плотности (ЛПВП) – так называемых «хороших» жиров, которые «вымывают» плохие жиры из сосудов, направляя их обратно в печень. Показано, что таким путем можно увеличить содержание липопротеидов высокой плотности на 4,6 процента. Если учесть, что увеличение лишь на один процент снижает смертность от сердечно-сосудистых заболеваний на 3,5 процента, то эффект от физической нагрузки становится очевидным. В ряде научных исследований было показано, что умеренные, но регулярные физические нагрузки, хоть и не всегда снижают вес, но однозначно улучшают жировой обмен, снижая риск сердечно-сосудистых заболеваний.
Физические упражнения помогают защитить кровеносные сосуды еще и другим путем. Важным свойством сосудов является их эластичность, основанная на способности сужаться и расслабляться по мере необходимости. Это обеспечивает беспрепятственный поток крови к органам и тканям.
Различные внешние факторы вызывают повреждение стенок сосудов, что приводит к потере их эластических свойств и накоплению атеросклеротических бляшек. К таким факторам относятся повышенное артериальное давление, курение, диабет, атеросклероз и старение.
Научные исследования показали, что физическая активность значительно увеличивает эластические возможности кровеносных сосудов. Причем это имеет место как у молодых, так и у пожилых людей. Ученые считают, что данный эффект обусловлен тем, что периодическое сокращение и расслабление кровеносных сосудов во время физической активности позволяет держать их в тонусе. Другой возможной причиной является то, что регулярная физическая активность подавляет образование липопротеидов низкой плотности («плохих» жиров), которые способны повреждать внутреннюю стенку сосудов.
 Аэробные физические упражнения способствуют большему поступлению кислорода, а следовательно, увеличению размеров и численности коронарных артерий, которые снабжают кровью сердечные мышцы. Таким путем открываются новые возможности для обеспечения сердца кислородом.
Аэробные физические упражнения способствуют большему поступлению кислорода, а следовательно, увеличению размеров и численности коронарных артерий, которые снабжают кровью сердечные мышцы. Таким путем открываются новые возможности для обеспечения сердца кислородом.
Данное обстоятельство является исключительно важным в случае возникновения тромбов. Благодаря увеличению численности коронарных сосудов возникают альтернативные пути для потока крови и снабжения сердца кислородом. Это также предупреждает жизненно опасные нарушения ритма сердца.
Помимо сужения кровеносных сосудов, атеросклеротические бляшки представляют опасность еще и тем, что способствуют образованию тромбов и разрыву кровеносных сосудов. Это является причиной приблизительно 70 процентов инфарктов.
Относительно недавно считалось, что тромбы образуются по мере того, как атеросклеротические бляшки увеличиваются в размерах. Новые научные исследования показали, что бляшки начинают представлять опасность, даже имея небольшие размеры. Такие небольшие бляшки покрыты тонкой капсулой, которая может быстро разрушаться, высвобождая жировое содержимое в просвет кровеносных сосудов. Это вызывает местную воспалительную реакцию, привлекая такие клетки крови, как Т-лимфоциты, а также тромбоциты, приводя к образованию тромбов. Результатом является то, что тромб закупоривает кровеносный сосуд, вызывая частичное прекращение кровоснабжения сердечной мышцы. Это проявляется в виде сердечного приступа и инфаркта.
Ученые показали, что физические упражнения поддерживают внутреннюю стенку сосудов в здоровом состоянии, делают их менее подверженными образованию тромбов. Кроме того, физическая активность способствует выработке специальных ферментов, которые разрушают тромбы.
Для того чтобы контролировать состояние сердечно-сосудистой системы и своевременно выявлять болезни, существуют различные лабораторные тесты: они позволяют определить риски развития сердечно-сосудистых заболеваний. К ним относятся такие тесты, как определение общего уровня холестерина («плохого» холестерина), липопротеидов высокой плотности («хорошего» холестерина), а также триглицеридов.
- В норме уровень холестерина не должен превышать 200 миллиграммов на децилитр.
- Содержание липопротеидов высокой плотности должно быть не ниже 40 миллиграммов на децилитр у мужчин и 50 миллиграммов на децилитр у женщин.
- Содержание липопротеидов низкой плотности не должно превышать 130 миллиграммов на децилитр.
- Содержание триглицеридов не должно превышать 150 миллиграммов на децилитр.
Указанные исследования необходимо проводить не реже, чем каждые пять лет после 35-летнего возраста. В случае выявления отклонений необходимо дальнейшее обследование на выявление сердечно-сосудистых заболеваний. Если они не обнаруживаются, то необходимо активно взяться за профилактику. Как указывалось выше, важным является регулярное измерение артериального давления. Кроме того, рекомендуется регулярно (не реже чем каждые 3 года) проводить электрокардиографию (ЭКГ). Иногда для более углубленного обследования может потребоваться проведение ЭКГ при физической нагрузке (стресс-тест) и так называемое Холтеровское мониторирование, при котором портативный аппарат ЭКГ устанавливается пациенту на 24 часа. Эти методы позволяют более точно установить характер заболевания сердца.
В случае выявления сердечно-сосудистого заболевания на основании ЭКГ и лабораторных тестов могут потребоваться углубленные исследования, такие как коронарная ангиография.
Некоторые врачи рекомендуют проверять кровь на С-реактивный протеин, который также может характеризовать риск развития болезней сердца. В последнее время модным стало проведение так называемой компьютерной томографии сердца. Однако многие специалисты считают, что применение указанных методов недостаточно оправданно, поскольку они являются дорогостоящими и недостаточно информативными
№ 2 – РАК
 По данным Национального института рака США, для 80 процентов всех видов рака известны факторы, приводящие к их развитию. Это означает, что в большинстве случаев рак можно предупредить. Например, известно, что в 30 процентах случаев развитие рака связано с курением, в 35–50 процентах случаев установлена связь с питанием. Очевидно, что нетрудно контролировать указанные факторы и тем самым предупредить развитие рака.
По данным Национального института рака США, для 80 процентов всех видов рака известны факторы, приводящие к их развитию. Это означает, что в большинстве случаев рак можно предупредить. Например, известно, что в 30 процентах случаев развитие рака связано с курением, в 35–50 процентах случаев установлена связь с питанием. Очевидно, что нетрудно контролировать указанные факторы и тем самым предупредить развитие рака.
Раковая опухоль развивается тогда, когда происходит нарушение в одной клетке, которая начинает бесконтрольно размножаться. Группа таких клеток образует опухолевую ткань, которая обладает способностью проникать в различные органы и ткани и распространяться по организму.
Существует понятие канцерогенов – веществ, которые могут вызывать рост раковой опухоли. Они присутствуют в пище, воздухе и даже внутри организма. Большинство канцерогенов нейтрализуются внутри организма, прежде чем они вызовут развитие раковой опухоли. Однако иногда они успевают воздействовать на генетическую структуру клеток, что может стать импульсом для развития раковой опухоли.
Часто развитие рака связывают с так называемыми свободными радикалами. Они в норме присутствуют в нашем организме, однако многие внешние факторы значительно увеличивают их концентрацию и, соответственно, степень воздействия данных токсических факторов. Излишнее образование свободных радикалов может быть вызвано следующими факторами:
- Воздействие радиации (рентгеновские лучи или солнечная радиация).
- Токсические тяжелые металлы (свинец, кадмий, ртуть).
- Экологические токсины (пестициды и другие экологические загрязнители).
- Сигаретный дым.
- Жареные продукты питания.
- Сильный стресс.
Считается, что клетки нашего организма ежедневно подвергаются приблизительно 100 тысячам атак свободных радикалов. Для того чтобы сохранить здоровье, важно противодействовать этим атакам. Существуют внутренние механизмы противодействия, которые называются системой антиоксидантной защиты. Эта система нуждается в постоянной внешней «подпитке», обеспечиваемой с помощью пищевых антиоксидантов, таких как витамины А, С и Е, а также селен и так называемые «супер-нутриенты» – кофермент Q и альфа- липоевая кислота.
Существует колоссальная разница между предупреждением рака и его ранней диагностикой. Ранняя диагностика, хотя и представляется исключительно важной, не настолько важна, как предупреждение. Даже при ранней диагностике рак выявляется на такой стадии, когда уже имеется множество раковых клеток, дальнейшее распространение которых нелегко остановить. Вместе с тем это обстоятельство отнюдь не умаляет важность ранней диагностики, все еще позволяющей применять достаточно эффективные медицинские вмешательства, спасающие жизнь пациентов.
Традиционными методами ранней диагностики рака являются следующие:
- Маммография для ранней диагностики рака молочной железы. Это исследование рекомендуется проводить женщинам каждые 3 года до 40-летнего возраста, после этого проводить на ежегодной основе.
- Исследование клеток шейки матки по методу Папаниколау следует проводить ежегодно после начала половой жизни, но не позднее 21-летнего возраста. После 30 лет данный тест можно проводить каждые три года. Это эффективный метод раннего выявления рака шейки матки.
- Исследование кала на скрытую кровь для диагностики рака толстой и прямой кишки следует проводить ежегодно начиная с 50 лет. Также рекомендуется периодически (каждые 5 лет) проводить эндоскопическое исследование толстой кишки.
- Исследование прямой кишки и тест PSA (простата-специфичный антиген) рекомендуется проводить ежегодно после наступления 50-летнего возраста для того, чтобы своевременно выявлять начальные стадии рака простаты.
Более подробно о тестах на раннее выявление рака можно прочитать ниже – в разделе «Скрининг (раннее выявление) основных заболеваний».
В последнее время большой интерес вызывает полное радиологическое обследование с помощью компьютерной томографии высокого разрешения – Total Body Scan. Одним из примеров данного подхода является программа LifeCheck в Монте-Карло под руководством американского доктора Майкла Макнамары.
Современные технологии позволяют значительно совершенствовать точность, а также существенно уменьшить рентгенологическую нагрузку и стоимость таких исследований.
Хотя Total Body Scan является весьма привлекательным, в большинстве случаев рекомендуется проведение более фокусированных исследований. Например, курящим необходимо регулярно проводить рентгенологическое исследование легких. Благодаря высокой разрешающей способности таких методов исследования, как компьютерная томография и МРТ, сейчас имеется возможность проводить так называемую «виртуальную» колоноскопию, то есть без применения эндоскопов. Это, по сути, неинвазивный и абсолютно безболезненный метод. Он может служить альтернативой традиционной «зондовой» колоноскопии и рекомендуется лицам с семейной предрасположенностью к раку толстой кишки.
№ 3 – ДИАБЕТ 2-ГО ТИПА
Диабет является одним из наиболее распространенных заболеваний современной цивилизации. В мире им страдает более 100 миллионов человек. Если диабет не лечить, он приводит к заболеваниям почек, слепоте и потере конечностей. Кроме того, диабет является важным фактором риска инфаркта и инсульта.
Диабет возникает из-за недостатка в организме инсулина – гормона, который вырабатывается поджелудочной железой. Инсулин позволяет клеткам организма использовать глюкозу в крови в качестве источника энергии. У больных диабетом инсулин вырабатывается в недостаточной степени, отчего клетки теряют способность утилизировать глюкозу. Результатом является то, что глюкоза в избыточных количествах накапливается в крови.
У 5–10 процентов больных диабетом полностью теряется способность к выработке инсулина. Такая форма диабета называется диабетом 1-го типа. Данная форма диабета чаще всего встречается у молодых лиц до 30 лет, но может наблюдаться у людей и более старшего возраста.
 У 90–95 процентов больных диабетом инсулин может вырабатываться в достаточных количествах. Однако клетки плохо реагируют на инсулин и в результате теряют способность утилизировать глюкозу в качестве источника энергии. Такая форма диабета называется диабетом 2-го типа. Его можно образно охарактеризовать как «голод среди изобилия»: в организме достаточно инсулина, однако клетки страдают из-за плохой утилизации глюкозы.
У 90–95 процентов больных диабетом инсулин может вырабатываться в достаточных количествах. Однако клетки плохо реагируют на инсулин и в результате теряют способность утилизировать глюкозу в качестве источника энергии. Такая форма диабета называется диабетом 2-го типа. Его можно образно охарактеризовать как «голод среди изобилия»: в организме достаточно инсулина, однако клетки страдают из-за плохой утилизации глюкозы.
У больных диабетом 2-го типа происходит повышение выработки инсулина для того, чтобы обеспечить растущие потребности клеток в глюкозе. Однако постепенно поджелудочная железа не справляется с растущим спросом на инсулин, и в результате происходит увеличение концентрации в крови глюкозы.
Данный тип диабета длительное время может протекать без каких-либо симптомов. Многие даже не подозревают о том, что у них имеется это заболевание. По указанной причине лицам старше 45 лет рекомендуется регулярно (каждые 3 года) проверять кровь на сахар для того, чтобы установить скрытую форму заболевания.
Диабет 2-го типа чаще наблюдается у лиц, ведущих сидящий образ жизни и страдающих избыточным весом. Соответственно, его можно контролировать с помощью физических упражнений и диеты. Со временем может возникать необходимость и в инъекционном введении инсулина.
Физическая активность является важнейшим фактором предупреждения и контроля диабета. Это обеспечивается двумя путями. Во-первых, физические упражнения снижают уровень глюкозы в крови. Во-вторых, физическая активность способствует повышению восприимчивости клеток к инсулину.
Научные исследования продемонстрировали, что существует обратная зависимость риска развития диабета от степени физической активности. На каждые 500 калорий, которые сжигаются в течение недели, происходит снижение риска развития диабета на 6 процентов. Причем чем выше интенсивность физической нагрузки, тем меньше риск развития диабета. Лица, занимающиеся интенсивным спортом хотя бы один раз в неделю, снижают риск развития диабета 2-го типа на 16 процентов по сравнению с теми, кто ведет сидячий образ жизни. В особенности благоприятный эффект от физической нагрузки наблюдается у лиц, страдающих избыточной массой тела.
Наиболее эффективным является сочетание физической нагрузки с диетой. Научные исследования показали, что 2-й тип диабета вполне можно предупредить с помощью рационального питания. Показано, что физически активные лица, придерживающиеся к тому же здорового питания, снижают риск развития диабета на 58 процентов.
Для профилактики диабета 2-го типа рекомендуется потреблять пищу чаще, но в меньших количествах. Хлеб в рационе должен быть грубого помола. Также необходимо значительно уменьшить потребление жиров, особенно насыщенных. Цельные злаковые с достаточным количеством клетчатки могут снизить риск развития диабета на 36 процентов. Потребление моркови, картофеля, шпината и капусты снижает риск развития диабета 2-го типа на 14–27 процентов.
Умеренное потребление алкоголя (не более одной дозы в день для женщин и двух доз для мужчин) уменьшает риск диабета на 66 процентов. Потребление сладких газированных напитков повышает риск развития диабета на 14 процентов.
Интересно, что потребление кофе ассоциируется с уменьшением риска развития диабета 2-го типа. Естественно, кофе лучше пить без сахара. Однако у лиц с диагностированным диабетом этот напиток наоборот повышает уровень сахара в крови, поэтому таким больным он не рекомендуется.
Таким образом, для предупреждения диабета 2-го типа необходимо придерживаться следующих основных правил:
- Если вы страдаете избытком веса, избавьтесь от лишних килограммов.
- Потребляйте здоровую пищу, богатую фруктами, овощами и продуктами с низким содержанием жира.
- Включите физические упражнения в свой режим дня и постоянно следуйте этому режиму.
№ 4 – ГРИПП
 Грипп является наиболее распространенной вирусной инфекцией. Хотя причина гриппа не выглядит столь устрашающей для большинства здоровых лиц, эта инфекция может вызывать тяжелые осложнения, особенно среди тех, кто страдает хроническими заболеваниями и у кого ослаблена иммунная система.
Грипп является наиболее распространенной вирусной инфекцией. Хотя причина гриппа не выглядит столь устрашающей для большинства здоровых лиц, эта инфекция может вызывать тяжелые осложнения, особенно среди тех, кто страдает хроническими заболеваниями и у кого ослаблена иммунная система.
Грипп можно предотвратить посредством ежегодной, в идеале в октябре или ноябре, иммунизации вакциной против гриппа. Эта вакцина применяется в форме инъекции. Она эффективно предотвращает большинство случаев гриппа. Даже если вакцина и не предотвратит грипп, она облегчит течение заболевания, а также снизит риск развития осложнений. Исследования показали, что вакцинация против гриппа уменьшает количество пропущенных дней на работе иколичество визитов к врачу по поводу респираторных инфекций, а также сокращает число людей, у которых после гриппа развиваются осложнения, например пневмония.
Несмотря на эти результаты, многие предпочитают не вакцинироваться. Кто- то не вакцинируется, уверовав в мифы о безобидности гриппа или об опасностях вакцианации. Не следует доверять этимсомнениям. Хотя у небольшого числа людей вакцина против гриппа и может вызывать побочные эффекты, но они обычно несущественны. Вакцинация против гриппа может спасти вам жизнь.
№ 5 – ХРОНИЧЕСКИЕ ЗАБОЛЕВАНИЯ ЛЕГКИХ
 Хронические обструктивные заболевания легких включают бронхит и эмфизему легких. Это достаточно распространенные заболевания среди взрослых. Их можно предупредить, следуя правилам:
Хронические обструктивные заболевания легких включают бронхит и эмфизему легких. Это достаточно распространенные заболевания среди взрослых. Их можно предупредить, следуя правилам:
- Если вы курите, то стоит немедленно прекратить курение.
- Старайтесь избегать нахождения в помещениях, насыщенных сигаретным дымом: пассивное курение не менее опасно, чем само курение.
- Избегайте переохлаждений.
- Поддерживайте иммунную систему за счет полноценного питания и физических упражнений.
- Регулярно осенью вакцинируйтесь против гриппа.
СКРИНИНГ (РАННЕЕ ВЫЯВЛЕНИЕ) ОСНОВНЫХ ЗАБОЛЕВАНИЙ
В главе «Ранняя диагностика и предупреждение болезней» даются рекомендации по профилактике и скринингу (раннему выявлению) заболеваний у лиц различных возрастов. Ниже обобщены основные рекомендации по раннему выявлению болезней у взрослых и пожилых людей.
Грамм профилактики гораздо лучше, чем любые дозы лекарств, применяемых тогда, когда болезнь уже развилась. Учеными разработаны различные диагностические тесты, которые могут помочь в раннем выявлении тех или иных заболеваний. Это так называемые скрининговые тесты. Они представлены в данной таблице.
Различные скрининговые тесты следует применять в зависимости от возраста, семейной предрасположенности и других обстоятельств. Во многих случаях скрининговые тесты позволяют рано выявить болезни и не допустить их дальнейшего развития.
|
ДИАГНОСТИЧЕСКИЕ ТЕСТЫ |
РЕКОМЕНДАЦИИ |
|---|---|
|
ОБСЛЕДОВАНИЕ НА БОЛЕЗНИ СЕРДЦА |
|
|
Измерение артериального давления |
После 40 лет необходимо измерять при каждом посещении врача и не реже, чем один раз в год. |
|
Электрокардиограмма |
После 40 лет – каждые 1–3 года и чаще, если имеется риск коронарной болезни сердца. Также рекомендуется тем, кто планирует начать интенсивные физические упражнения. |
|
ОБСЛЕДОВАНИЕ НА ДИАБЕТ |
|
|
Глюкоза в крови натощак |
• Начиная с 45 лет – каждые 3 года. Можно тестировать и раньше, если имеется избыточный вес или ожирение, а также если имеется семейная предрасположенность к диабету (один из родителей, брат или сестра страдают диабетом). |
|
ОБСЛЕДОВАНИЕ НА ОСТЕОПОРОЗ |
|
|
Тест на плотность костей |
Для женщин старше 65 лет и мужчин старше 70 лет – каждые 3 года. |
|
ОБСЛЕДОВАНИЕ НА РАК ГРУДНОЙ ЖЕЛЕЗЫ |
|
|
Самостоятельное исследование грудной железы |
Многие врачи рекомендуют женщинам ежемесячно самим ощупывать свою грудную железу на предмет выявления подозрительных узлов и образований. |
|
Исследование грудной железы врачом |
Ежегодно после 40 лет (более молодым женщинам в возрасте 20–40 лет рекомендуется каждые 3 года). |
|
Маммография (рентгенологическое исследование грудной железы) |
Ежегодно женщинам в возрасте 40–75 лет. Для некоторых женщин с риском развития рака молочной железы (семейная предрасположенность) рекомендуется также ежегодное МРТ-исследование молочной железы. |
|
МРТ (магнитно-резонансная томография) молочной железы |
Если отмечается повышенный риск рака молочной железы (описывается ниже), рекомендуется ежегодное исследование молочной железы с помощью маммографии (рентген) и МРТ. |
|
ОБСЛЕДОВАНИЕ НА РАК ТОЛСТОЙ И ПРЯМОЙ КИШКИ |
|
|
Исследование кала на скрытую кровь, колоноскопия |
Лицам от 50 до 75 лет рекомендуется скрининг на рак толстой и прямой кишки путем ежегодного исследования кала на скрытую кровь. Также рекомендуется эндоскопическое исследование (сигмоидоскопия или колоноскопия) один раз в пять лет. |
|
ОБСЛЕДОВАНИЕ НА РАК ШЕЙКИ МАТКИ |
|
|
Исследование органов малого таза и тест Папаниколау (Пап-тест) |
• Начиная с 21-летнего возраста обычный Пап-тест проводится ежегодно или жидкий Пап-тест раз в два года. |
|
ОБСЛЕДОВАНИЕ НА РАК ПРОСТАТЫ |
|
|
Простата-специфичный антиген ПСА-тест |
После 50 лет рекомендуется ежегодно тестировать на ПСА-антиген. Если есть семейная пред- расположенность (рак простаты диагностировали у отца или брата), то можно начать проводить раньше (после 40 лет). |
|
Пальцевое ощупывание простаты через прямую кишку |
Мнения по данному методу исследования неоднозначны. Некоторые доктора считают его бесполезным. Вместе с тем данное исследование помогает выявить рак прямой кишки, поэтому может быть рекомендовано в качестве одного из методов комплексного обследования мужчин. |
|
ОБСЛЕДОВАНИЕ НА РАК КОЖИ |
|
|
Исследование кожи |
Необходимо регулярно осматривать свою кожу на предмет выявления подозрительных изменений окраски или других особенностей. Также необходимо, чтобы вашу кожу осматривал врач во время периодического обследования. Если у вас повышенный риск меланомы (рака кожи), то необходимо, чтобы специалист чаще проводил осмотр. |
|
ОБСЛЕДОВАНИЕ НА БОЛЕЗНИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ |
|
|
Тест на тироид-стимулирующий гормон (ТСГ-тест) |
Начиная с 35 лет все лица должны проверяться на ТСГ каждые пять лет. |
|
ОБСЛЕДОВАНИЕ НА ГЛАЗНЫЕ БОЛЕЗНИ |
|
|
Полное исследование глаз |
Ежегодно для тех, кто старше 60 лет. Каждые два года для лиц в возрасте 40–60 лет, у которых зрение не нарушено, а также для лиц в возрасте 18–39 лет, у которых имеются проблемы со зрением. Для тех, кто страдает диабетом, исследование глаз нужно проводить ежегодно. |
|
ОБСЛЕДОВАНИЕ НА ВЫЯВЛЕНИЕ ПРОБЛЕМ СО СЛУХОМ |
|
|
Исследование слуховых функций |
Те лица, работа которых связана с постоянным шумом, а также лица старше 65 лет, должны регулярно проходить исследование слуховых функций. |
ПЕРСОНАЛЬНАЯ МЕДИЦИНА – МЕДИЦИНА БУДУЩЕГО
 Достижения такого научного направления, как геномика, позволяют разработать «целенаправленные» методы диагностики и лечения, что стало основой нового понимания здравоохранения – персональной медицины.
Достижения такого научного направления, как геномика, позволяют разработать «целенаправленные» методы диагностики и лечения, что стало основой нового понимания здравоохранения – персональной медицины.
Геномное тестирование позволяет на основе изучения генов определять индивидуальную предрасположенность к болезням, предсказывать, каким образом тот или иной пациент может реагировать на определенные лекарства, и тем самым подбирать оптимальные методы лечения. Благодаря персональной медицине можно исключать ненужные лечебные вмешательства, снижать побочные эффекты лекарств, повышать эффективность лечения и, в конечном итоге, улучшать исходы лечения.
Персональная медицина основана на четырех «П» («4П»), являясь:
- Персональной – в ее основе лежит индивидуальный генетический профиль пациента.
- Предсказуемой – позволяет предсказывать возможность развития болезней и вероятные побочные реакции на лекарства.
- Профилактической – фокусируемой на здоровье, а не на болезнь.
- Пациентоориентированной – способствует тому, что пациенты несут большую ответственность за принятие решений, касающихся собственного здоровья.
Персональную медицину можно обозначить как «правильное лечение – правильному пациенту – в правильное время».
Благодаря применению генных чипов и на основе исследования слюны можно установить генетические изменения, которые связаны с более высокой предрасположенностью к тем или иным болезням, а также определить степень чувствительности к отдельным лекарствам. Список болезней, предрасположенность к которым можно определить с помощью специальных генетических методов, включает более 120 заболеваний и состояний. Ниже перечислены лишь некоторые из них:
- диабет 2-го типа;
- ревматоидный артрит;
- псориаз;
- рак молочной железы;
- рак толстой кишки;
- рак простаты;
- целиакия;
- болезнь Крона;
- гемохроматоз;
- тромболитическая пурпура;
- возрастная макулярная дегенерация глаз;
- болезнь Паркинсона;
- чувствительность к Варфарину;
- индивидуальная эффективность Плавикса.
Принципы персональной медицины заложены в следующих четырех этапах:
- Здоровый человек проверяет свой геном на предмет генетической предрасположенности к болезням и постоянно мониторирует спектр биомаркеров.
- Здоровый человек консультируется у доктора по оценке рисков возникновения болезней в случае изменений биомаркеров.
- Подбираются медикаменты и конкретизируются рекомендации по здоровому образу жизни в целях предупреждения развития болезней.
- Уменьшается тяжесть заболевания и стоимость лечения.
В настоящее время существуют методики изучения генома, которые позволяют определить предрасположенность к тем или иным заболеваниям и эффективно их предупредить.

