Рак Толстой И Прямой Кишки (Колоректальный рак)
Материал подготовлен профессором медицины Алмазом Шарманом на основании публикации Национального института онкологии США «Что вам нужно знать о раке шейки матки» (What do you need to know about colorectal cancer).
ПОПЕРЕЧНО-ОБОДОЧНАЯ (ТОЛСТАЯ) И ПРЯМАЯ КИШКА
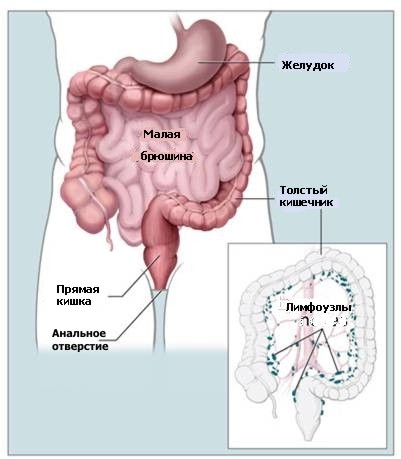 Поперечно-ободочная кишка и прямая кишка являются частями системы пищеварения. Они образуют длинную мышечную трубку, называемую толстым кишечником. Поперечно-ободочная кишка – это первые 4-5 футов (122-153 см) толстого кишечника, а прямая кишка – это последние несколько дюймов.
Поперечно-ободочная кишка и прямая кишка являются частями системы пищеварения. Они образуют длинную мышечную трубку, называемую толстым кишечником. Поперечно-ободочная кишка – это первые 4-5 футов (122-153 см) толстого кишечника, а прямая кишка – это последние несколько дюймов.
Частично переваренная пища попадает в ободочную кишку из тонкого кишечника. В толстом кишечнике всасываются вода и питательные вещества, содержащиеся в пище, а оставшаяся часть превращается в отходы (кал). Отходы проходят из из ободочной кишки к прямую, а затем покидают тело через анальное отверстие.
ЧТО ТАКОЕ РАК?
Рак начинается в клетках, строительных элементах, формирующих ткани. Ткани образуют органы.
В норме клетки растут и делятся, образуя новые клетки, по мере того, как организм в них нуждается. Старея, клетки погибают, и их место занимают новые клетки.
Иногда этот упорядоченный процесс нарушается. Новые клетки образуются тогда, когда они не нужны организму, а старые клетки не погибают вовремя. Эти дополнительные клетки образуют массу ткани, называемую новообразованием или опухолью.
Опухоли бывают доброкачественными и злокачественными:
Доброкачественные опухоли не относятся к категории раковых.
· Доброкачественные опухоли редко угрожают жизни.
· Обычно доброкачественные опухоли удаляются и не вырастают вновь.
· Клетки доброкачественных опухолей не прорастают в окружающие их ткани.
· Клетки доброкачественных опухолей не распространяются на другие органы и части тела.
Злокачественные опухоли являются раковыми:
· Злокачественные опухоли чаще всего имеют более серьезные симптомы, чем доброкачественные. Они могут нести угрозу жизни пациента.
· Злокачественные опухоли во многих случаях могут быть удалены, но иногда вырастают снова.
· Клетки злокачественных опухолей могут прорастать и повреждать прилежащие ткани и органы.
· Клетки из злокачественных опухолей могут распространяться (метастазировать) в другие органы и части тела. Раковые клетки распространяются посредством попадания отсоединившихся частей первоначальной опухоли в кровоток или в лимфатическую систему. Клетки могут прорастать в другие органы, образуя новые опухоли, которые повреждают эти органы. Раковые клетки, распространяющиеся по другим органам, называются местастазами, а процесс распространения – метастазированием.
При распространении рака и образовании новой опухоли в другом органе или части тела, новая опухоль состоит из тех же аномальных клеток и носит то же название, что и первоначальная. Например, если рак предстательной железы распространился в кость, раковые клетки, обнаруживаемые в кости - это раковые клетки простаты. Заболевание представляет собой метастатический рак простаты, а не рак кости. По этой причине он лечится как рак простаты, а не как рак кости. Врачи иногда называют новую опухоль «дистантной» или метастатической болезнью.
ФАКТОРЫ РИСКА
Никто точно не знает причин возникновения колоректального рака. Часто врачи не могут объяснить, почему у одного человека эта болезнь развивается, а у другого -нет. Однако, ясно, что колоректальный рак незаразен. Невозможно заразиться этим заболеванием от другого человека.
Исследования показали, что у тех, кто подвергается воздействию определенных факторов риска, вероятность развития колоректального рака выше. Фактор риска – это что-то, увеличивающее шансы развития заболевания.
В ходе исследований выявлено, что факторами риска для колоректального рака являются:
· Возраст старше 50 лет: Вероятность развития колоректального рака повышается с возрастом. Более чем в 90 процентах случаев этот диагноз ставился людям старше 50 лет. Средний возраст при постановке диагноза – 72 года.
· Колоректальные полипы : Полипами называются наросты на внутренней стенке ободочной или прямой кишки. Они часто встречаются у людей старше 50 лет. В большинстве случаев полипы являются доброкачественными (не рак), но некоторые из них (аденомы) могут перейти в рак. Обнаружение и удаление полипов может снизить риск развития колоректального рака.
· Наличие колоректального рака в истории семьи: Близкие родственники (родители, братья, сестры или дети) человека, перенесшего колоректальный рак, больше подвержены риску развития у них этого заболевания, особенно, у этого человека рак был в молодом возрасте. Если несколько близких родственников переболели колоректальным раком, риск еще выше.
· Генетические изменения: Изменения в определенных генах повышают риск развития колоректального рака.
· Наследственный неполипозный рак ободочной кишки (ННПРОК) является наиболее распространенным типом наследуемого (генетического) колоректального рака. Он составляет около двух процентов всех случаев рака ободочной и прямой кишки. Он вызывается изменениями в гене ННПРОК. У большинства людей с измененным геном ННПРОК развивается рак ободочной кишки, и средний возраст по постановке диагноза этой локализации – 44 года.
· Наследственный аденоматозный полипоз (НАП) является редким, наследуемым состоянием, при котором в поперечной и прямой кишке формируются сотни полипов. Причиной является изменение специфичного гена, который называется APC. При отсутствии лечения НАП обычно приводит к развитию колоректального рака к 40 годам. Случаи осложнения НАП составляют менее 1 процента всех случаев колоректального рака.
Члены семей тех, кто страдает ННПРОК или НАП могут пройти генетическое тестирование для выявления специфических генетических изменений. В случаях, когда такие изменения обнаружены, медицинские специалисты могут предложить способы по снижению риска развития колоректального рака или по улучшению выявления этого заболевания. Взрослым с НАП врач может порекомендовать хирургическую операцию по удалению всей ободочной кишки или ее части, всей прямой кишки или ее части.
· История болезни онкологического больного: У тех, у кого уже был колоректальный рак, возможно, его повторное развитие. Кроме того, женщины, переболевшие раком яичников, матки (эндометрия) или груди, имеют несколько большую вероятность развития колоректального рака.
· Язвенный колит или болезнь Крона: Люди, перенесшие заболевания, приводящие к воспалению поперечной кишки (такие как язвенный колит или болезнь Крона), протекающему в течение многих лет, также с высокой вероятностью склонны к развитию колоректального рака.
· Рацион питания: Исследования позволяют предположить, что рацион питания, богатый жирами (особенно животного происхождения) и не содержащий достаточного количества кальция, фолатов и клетчатки может повышать риск развития колоректального рака. Кроме того, результаты ряда исследований указывают на то, что люди, в рационе которых мало фруктов и овощей, относятся к группе риска по колоректальному раку. Однако, результаты исследований зависимости от рациона питания не всегда согласуются между собой, и требуется дополнительное изучение для лучшего понимания того, каким образом рацион питания воздействует на природу развития колоректального рака.
· Курение: У курящего человека выше риск развития полипов и колоректального рака. Так как у людей, перенесших колоректальный рак, последний может развиться повторно, очень важно проходить своевременные регулярные осмотры. Если у вас колоректальный рак, вы, возможно, будете обеспокоены возможностью его развития у членов вашей семьи. Люди, относящие себя в группу риска, должны посоветоваться со своим врачом. Врач сможет предложить способы уменьшения риска и план распорядка соответствующих медицинских обследований.
СКРИНИНГ
Скрининговые обследования помогают вашему врачу обнаружить полипы или раковую опухоль до появления симптомов. Обнаружение и удаление полипов может предотвратить развитие колоректального рака. Помимо этого, лечение колоректального рака будет более эффективным, если заболевание диагностировано на ранней стадии.
Для обнаружения полипов или ранней стадии колоректального рака:
· Люди в возрасте 50 лет и старше должны проходить скрининговые обследования.
· Люди с риском развития колоректального рака выше среднего должны посоветоваться со своим врачом на предмет того, нужно ли им проходить скрининговые обследования в возрасте до 50 лет, какие обследования проходить, преимущества и риски каждого обследования, а также с какой частотой надо назначать обследования.
Следующие скрининговые тесты могут быть использованы для выявления полипов, рака или других аномальных участков. Ваш врач сможет более подробно рассказать вам о каждом обследовании:
· Анализ фекалий на скрытую кровь (АФСК): Иногда раковые опухоли или полипы кровоточат, тогда АФСК может выявить минимальные количества крови в кале. При выявлении в анализе крови, необходимо дальнейшее обследование для определения источника крови. Доброкачественные образования (такие как геморрой) также могут привести к появлению крови в стуле.
· Сигмоидоскопия: Врач обследует вашу прямую кишку и нижнюю часть ободочной кишки изнутри с помощью трубки с лампочкой на конце, которая называется сигмоидоскопом. При обнаружении полипов врач удалит их. Процедура удаления полипов называется полипэктомией.
· Колоноскопия: Врач обследует изнутри прямую кишку и всю ободочную кишку, используя для этого длинную трубку с лампочкой на конце, которая называется колоноскопом. Ваш врач удалит полипы, если обнаружит таковые.
· Двух-контрастная бариевая клизма: Пациенту делается клизма раствором бария, а затем в кишку накачивается воздух. Делается несколько рентгеновских снимков ободочной и прямой кишки. Барий и воздух помогают увидеть ободочную и прямую кишку на снимках. Можно увидеть имеющиеся полипы и опухоли.
· Пальцевое обследование области прямой кишки: Обследование области прямой кишки часто входит в рутинное физическое обследование. Чтобы пальпаторно определить аномальные участки врач вводит в прямую кишку палец в перчатке, смазанный снаружи.
· Виртуальная колоноскопия: Этот метод в настоящее время изучается.
СИМПТОМЫ
Распространенным симптомом колоректального рака является изменение привычной работы кишечника. Симптомы включают:
· Появление диареи или запора
· Ощущение неполного опорожнения кишечника
· Обнаружение крови (ярко красной или очень темной) в стуле
· Уменьшение объема стула по сравнению с обычным
· Частые боли в связи газообразованием или спазмами, либо ощущение переполнения или вздутия
· Потеря в весе по неизвестной причине
· Постоянная усталость
· Появление тошноты или рвоты
В большинстве случаев эти симптомы не связаны с раком. Другие заболевания могут вызывать такие же симптомы. Каждый, у кого они появляются, должен обратиться к врачу для постановки диагноза и лечения на как можно более ранней стадии.
Обычно, рак на ранней стадии не вызывает боли. Важно не дожидаться ее появления для обращения к врачу.
ДИАГНОСТИКА
Если результаты скринингового теста позволяют предположить наличие рака, или появились его симптомы, врачу необходимо выяснить, связаны ли с раком или обусловлены какой-либо другой причиной. Врач расспросит вас об истории ваших заболеваний и заболеваний вашей семьи, проведет физическое обследование. Вам, возможно, назначат один или несколько тестов, описанных в разделе «Скрининг».
В случае если физическое обследование и результаты тестов не указывают на рак, врач может решить, что нет необходимости в дополнительных анализах и нет нужды в лечении. Однако, он может порекомендовать план повторных обследований.
Если при обследовании выявляются аномальные участки (такие как полип), может понадобиться биопсия для выявления раковых клеток. Часто аномальные ткани могут быть удалены во время колоноскопии или сигмоидоскопии. Патологоанатом исследует ткань на наличие раковых клеток с помощью микроскопа.
Определение стадии
Если биопсия указывает на присутствие рака, врачу необходимо знать степень (стадию) развития болезни для планирования наиболее эффективного лечения. Стадию рака определяет наличие поражения опухолью прилежащих тканей, распространение рака в другие органы, и, если таковое присутствует, то в какие органы.
Врач может назначить следующие виды анализов:
· Анализ крови: Врач проверит кровь на наличие карциноэмбрионического антигена (КЭА) и других веществ. У некоторых пациентов с колоректальным раком и рядом других заболеваний в крови высокий уровень содержания КЭА.
· Колоноскопия: Если колоноскопия не была проведена в ходе постановки диагноза, врач обследует колоноскопом ободочную и прямую кишку на всем протяжении на предмет аномальных участков.
· Эндоректальное ультразвуковое обследование: Ультразвуковой зонд вводится в прямую кишку. Он посылает звуковые волны, которые не могут быть услышаны человеком. Волны отражаются от стенки кишки и прилежащих тканей, а компьютер преобразует эхо в изображение. На нем можно увидеть, насколько глубоко опухоль проросла в прямую кишку или насколько широко распространился рак в лимфоузлы или другие прилежащие ткани.
· Рентгенологическое обследование органов грудной клетки: Последнее покажет, распространилась ли опухоль на легкие.
· Компьютерная томография: Рентгенологическое оборудование, соединенное с компьютером, производит несколько детальных снимков отдельных участков внутри тела пациента. Ему могут назначить инъекцию контрастного вещества. Компьютерная томография помогает установить, распространился ли рак в печень, легкие или другие органы.
Врач может также назначить другие виды обследования (например, ЯМР), чтобы определить распространился ли рак. Иногда невозможно определить стадию рака до самого момента ее удаления. (Хирургическое лечение колоректального рака описывается в разделе «Лечение».)
Врачи рассматривают следующие стадии колоректального рака:
· Стадия 0: Рак обнаруживается только в самых глубоких слоях оболочки, выстилающей ободочную или прямую кишку. Эта стадия колоректального рака называется также карциномой на месте.
· Стадия I: Опухоль прорастает во внутреннюю стенку ободочной или прямой кишки. Опухоль не прорастает сквозь стенку.
· Стадия II: Опухоль простирается глубже в стенку ободочной или прямой кишки или прорастает сквозь нее. Она может захватывать прилежащие ткани, однако, раковые клетки не попадают в лимфатические узлы.
· Стадия III: Рак распространяется на прилежащие лимфоузлы, но не на другие органы.
· Стадия IV: Рак распространяется на другие органы, например, на печень или легкие.
· Рецидив: Это рак, развившийся повторно после проведения лечения, в результате которого он в течение какого-то времени не определялся. Болезнь может вернуться в ободочную или прямую кишку, либо в другой орган.
ЛЕЧЕНИЕ
Многие больные колоректальным раком хотят активно участвовать в принятии решений, касающихся медицинского ухода за ними. Естественно, что они желают знать по возможности все, что возможно о своем заболевании и вариантах лечения. Однако, шок и стресс, в котором пациенты находятся после того, как им поставили диагноз рак, мешают им сосредоточиться и задать врачу все необходимые вопросы. Составление списка вопросов перед визитом к врачу часто помогает решить эту проблему.
Чтобы легче запомнить то, что говорит доктор, пациенты могут делать записи или попросить разрешения на использование диктофона. Некоторые пациенты также хотят, чтобы их родственник или друг присутствовали при разговоре с врачом, чтобы принимать участие в обсуждении, делать записи или просто слушать.
Вам необязательно задавать все вопросы сразу. У вас еще будет возможность попросить вашего врача или медсестру объяснить что-то непонятное или получить дополнительную информацию. Ваш врач может направить вас к специалисту, имеющему опыт лечения колоректального рака, или вы можете попросить его о таком направлении. К специалистам, занимающимся лечением колоректального рака, относятся гастроэнтерологи (врачи, специализирующиеся на заболеваниях органов пищеварительной системы), хирурги, медицинские онкологи, и радиологи. Возможно, что одному пациенту понадобится несколько врачей.
Методы лечения
Выбор метода лечения зависит в основном от локализации опухоли в ободочной или прямой кишке, а также от стадии заболевания. Лечение колоректального рака может включать хирургическое вмешательство, химиотерапию, биологическую терапию или радиационную терапию. В некоторых случаях проводится комбинированное лечение.
Иногда лечение рака ободочной кишки отличается от лечения рака прямой кишки. Ниже методы лечения рака ободочной и прямой кишки описаны раздельно.
Врач может рассказать пациенту о вариантах лечения и ожидаемых результатах. Больной и врач совместно могут разработать план лечения, отвечающий необходимым условиям.
Лечение рака может быть местным или системным:
· Местная терапия: Хирургическое вмешательство и лучевая терапия относятся к видам местной терапии. С их помощью рак, расположенный в ободочной или прямой кишке или в их близости, удаляется или разрушается. При распространении колоректального рака в другие органы, местная терапия может использоваться для контроля над заболеванием в этих участках.
· Системная терапия: Химиотерапия и биологическая терапия являются системными. Лекарственные средства попадают в кровоток и разрушают либо контролируют рост раковых клеток по всему организму.
В связи с тем, что методы лечения рака часто приводят к повреждению здоровых клеток и тканей, побочные эффекты встречаются довольно часто. Такие побочные эффекты зависят в основном от вида и продолжительности лечения. Они также бывают разными у разных пациентов, и могут изменяться при каждом последующем курсе лечения. Перед началом курса лечения медики рассказывают больным о возможных побочных эффектах и предлагают способы, как справиться с ними.
На любой стадии заболевания осуществляется поддерживающий уход для уменьшения побочных эффектов терапииt, для контроля боли и других симптомов, а также для облегчения эмоционального состояния.
Хирургическое лечение
Хирургическое лечение является наиболее распространенным методом лечения колоректального рака.
· Колоноскопия: Небольшой злокачественный полип в ободочной или верхней части прямой кишки может быть удален с помощью колоноскопа. Некоторые небольшие опухоли в нижней части прямой кишки удаляются через анальное отверстие без колоноскопа.
· Лапароскопия: Рак ободочной кишки на ранней стадии можно удалить с помощью тонкой трубочки с лампочкой (лапароскоп). Для этого в брюшной стенке делается три или четыре тонких разреза. С помощью лапароскопа хирург имеет возможность видеть органы брюшной полости. Опухоль и часть здорового кишечника удаляются. Прилегающие лимфоузлы также могут быть удалены. Хирург обследует остальные отделы кишечника и печень на предмет распространения рака.
· Открытая хирургическая операция: Хирург делает большой разрез в брюшную полость для того, чтобы удалить опухоль и часть здоровой ободочной или прямой кишки. Некоторые прилегающие лимфоузлы также удаляются. Хирург обследует остальные отделы кишечника и печень на предмет распространения рака.
После удаления участка ободочной или прямой кишки хирург обычно воссоединяет здоровые участки. Однако, иногда такое воссоединение невозможно. В таком случае хирург создает новый путь для вывода шлаков из организма. Он делает отверстие (стому) в стенке брюшной полости, соединяет верхний конец кишечника со стомой, а нижний его конец закрывает. Операция по созданию стомы называется колостомией. Плоский мешочек прикрепляется к стоме для сбора шлаков и удерживается на месте специальным клеем.
Для большинства пациентов стома является временной мерой. Она необходима до тех пор, пока ободочная и прямая кишки заживают после операции. После заживления хирург воссоединяет части кишечника и закрывает стому. Некоторым больным, особенно тем, у кого опухоль локализовалась в нижней части прямой кишки, стома необходима постоянно.
У больных с колостомой вокруг последней может развиться раздражение. Врач, медсестра или энтеростомальный терапевт могут научить пациента тому, как содержать область стомы в чистоте и предотвратить раздражение и инфекцию. В разделе Реабилитация предоставлена более подробная информация о том, как научиться ухаживать за стомой.
Время заживления после операции для каждого пациента разное. Чувство дискомфорта сохраняется в течение первых нескольких дней. Справляться с болью помогают медикаменты. Необходимо обсудить с врачом или медсестрой меры по обезболиванию еще до операции. После операции врач может подкорректировать эти меры, если они окажутся недостаточными.
В течение некоторого времени пациенты часто чувствуют усталость и слабость. Кроме того, хирургическое вмешательство иногда приводит к развития запоров или диареи. Медики следят за возможными признаками кровотечения, инфекции или другими симптомами, требующими немедленного лечения.
Химиотерапия
При химиотерапии противораковые лекарственные препараты применяются для уничтожения раковых клеток. Эти вещества попадают в кровоток и могут воздействовать на раковые клетки по всему организму.
Противораковые препараты обычно вводятся внутривенно, однако, некоторые из них назначаются для приема через рот. Лечение может осуществляться в амбулаторном отделении больницы, в кабинете врача или на дому. Госпитализация необходима в редких случаях.
Побочные эффекты химиотерапии зависят в основном от вида назначаемого препарата и его дозировки.
Эти лекарства наносят вред нормальным клеткам, имеющим свойство быстро делиться:
· Клетки крови: Эти клетки борются с инфекцией, участвуют в свертывании крови, а также доставляют кислород ко всем органам. При поражении лекарствами клеток крови возрастает риск развития частых инфекций, кровоподтеков или кровотечений, а также возникает ощущение постоянной слабости и усталости.
· Клетки корней волос: Препараты химиотерапии могут привести к потере волос. Волосы вырастут опять, но, возможно, будут несколько отличаться от прежних по цвету и структуре.
· Клетки, выстилающие пищеварительный тракт: Химиотерапия может вызвать ухудшение аппетита, тошноту и рвоту, диарею или появление язв на губах и во рту.
Химиотерапия колоректального рака может вызвать покраснение и болезненность кожи ладоней рук и подошв ног. Кожа может также облезть.
Медики могут предложить способы контроля многих из этих побочных эффектов. Последние обычно исчезают по окончании лечения.
Биологическая терапия
Некоторые больные колоректальным раком, распространившимся за пределы первоначальной локализации, получают моноклональные антитела, как вид биологической терапии. Моноклональные антитела связывают клетки колоректального рака. Они вмешиваются в процесс роста раковых клеток и распространения рака. Моноклональные антитела вводятся внутривенно в кабинете врача, в больнице или клинике. Некоторым больным одновременно назначается химиотерапия.
Во время курса лечения медики наблюдают за возможным появлением признаков проблем. Некоторые пациенты получают препараты для предотвращения возможных аллергических реакций. Побочные эффекты зависят в основном от типа используемых моноклональных антител. К побочным эффектам относятся сыпь, лихорадка, боль в животе, рвота, диарея, изменения артериального давления, кровотечение либо нарушения дыхания. Побочные эффекты обычно становятся менее выраженными после проведения первого курса терапии.
Лучевая терапия
Лучевая терапия (называемая также радиотерапией) использует высокоэнергетические лучи для уничтожения раковых клеток. Она воздействует на раковые клетки только в области облучения. Врачи используют различные виды лучевой терапии для лечения рака. Иногда назначаются оба вида одновременно:
· Внешнее облучение: Радиация исходит от аппарата. Наиболее распространенным видом аппаратов, используемых для радиотерапии, является линеарный акселератор. Большинство пациентов проходят такое лечение в условиях больницы или клиники, как правило, 5 дней в неделю в течение нескольких недель.
· Внутреннее облучение (имплантируемая радиация или брахитерапия): Радиация исходит от радиоактивного материала, помещенного в тонкие трубочки, располагаемые непосредственно в опухоли или рядом с ней. Во время лечения пациент находится в больнице, и имплант, как правило, остается на месте в течение нескольких дней. Обычно его удаляют перед тем, как пациент выписывается из больницы.
· Интраоперативная рациационная терапия (ИОРТ): В ряде случаев облучение проводится во время хирургического вмешательства.
Побочные эффекты зависят в основном от количества полученной радиации и от того, какой орган подвергается лечению. Радиотерапия на область брюшной полости или малого таза может вызвать тошноту, рвоту, диарею, стул с кровью или усиленную перистальтику кишечника. Она также может привести к проблемам с мочеиспусканием таким, как недержание мочи. Кроме того, кожа в области облучения может стать красной, сухой и напряженной. Кожа в области анального отверстия является особенно чувствительной.
Во время курса радиотерапии пациент может чувствовать себя очень уставшим, особенно, в поздние недели лечения. Отдых в этих случаях важен, но врачи, как правило, советуют пациентам вести по возможности максимально активный образ жизни.
Несмотря на то, что побочные эффекты лучевой терапии неприятны, врач обычно в состоянии лечить или контролировать их. Кроме того, они чаще всего проходят по окончании лечения.
Лечение рака поперечно-ободочной (толстой) кишки
Большинство больных раком ободочной кишки лечат хирургическим путем. Некоторым проводится как хирургическое вмешательство, так и химиотерапия. В ряде случаев на поздних стадиях болезни назначают биологическую терапию.
Пациентам с раком ободочной кишки редко требуется колостомия.
Хотя лучевая терапия редко используется для лечения рака ободочной кишки, она иногда применяется для облегчения боли и других симптомов.
Лечение рака прямой кишки
На всех стадиях рака прямой кишки хирургическое вмешательство является наиболее распространенным видом лечения. Некоторым больным назначаются хирургическая операция, лучевая терапия и химиотерапия. В ряде случаев на поздних стадиях болезни назначают биологическую терапию.
Один из восьми больных ректальным раком нуждается в постоянной колостомии.
Лучевая терапия может применяться до и после хирургического вмешательства. Некоторым больным лучевая терапия проводится до операции для сокращения опухоли, в других же случаях она назначается после хирургического вмешательства для уничтожения раковых клеток, которые могут оставаться на месте локализации опухоли. В некоторых больницах пациенты могут получать радиотерапию во время операции. Лучевая терапия может также назначаться в целях уменьшения боли и других симптомов, вызываемых раком.
ДОПОЛНИТЕЛЬНАЯ И АЛЬТЕРНАТИВНАЯ МЕДИЦИНА
Дополнительная и альтернативная медицина
Некоторые больные раком предпочитают методы дополнительной и альтернативной медицины:
К дополнительным методам относятся те, которые применяются наряду со стандартными методами лечения рака, такими как химиотерапия и радиотерапия. Альтернативные методы – это те, которые применяется вместо стандартных методов лечения.
Акупунктура (иглотерапия), лечебный массаж, производные трав, витамины или специальные диеты, визуализация, медитация и духовное лечение относятся к разновидностям дополнительной или альтернативной медицины.
Некоторые онкологические больные отмечают улучшение самочувствия в результате применения методов дополнительной или альтернативной терапии. Следует учитывать, однако, что некоторые виды дополнительной и альтернативной медицины могут изменить механизмы воздействия химиотерапии и радиотерапии. Эти изменения могут нанести вред больному. Кроме того, некоторые виды дополнительной и альтернативной медицины сами по себе могут оказаться вредными, даже если применяются отдельно. Некоторые виды дополнительной и альтернативной медицины являются дорогостоящими.
Поддержка и уход за больными раком
Жить с таким серьезным заболеванием, как рак, нелегко. Некоторым людям бывает нужна помощь в решении эмоциональных и практических проблем, связанных с их заболеванием. В таких случаях весьма полезными могут оказаться группы взаимоподдержки. Данная концепция получила распространения в ряде западных стран. В таких группах больные раком собираются, чтобы поделиться своими знаниями и опытом в том, как справляться с болезнью и последствиями лечения.
Онкологические больные часто беспокоятся о своих семьях, о сохранении своих рабочих мест, о сохранении ежедневной жизнедеятельности. Обеспокоенность необходимостью обследований, лечения, госпитализации, а также стоимость медицинских услуг также характерны для таких больных. На многие вопросы, беспокоящие онкологических больных, обычно отвечают медработники.
Питание и физическая активность
Для онкологических больных очень важно следить за собой. Это подразумевает хорошее питание и поддержание максимально возможной активности.
Онкологическим больным необходимо получать достаточное количество калорий для поддержания хорошего веса. В частности, необходимо получать достаточное количество белка. Хорошее питание помогает улучшить самочувствие и получать больше энергии.
Часто у онкологических больных, особенно во время или сразу после лечения может снизиться аппетит. Они могут почувствовать недомогание или усталость, или изменение вкусовых ощущений. Кроме того, побочные эффекты лечения (такие как плохой аппетит, тошнота, рвота или болячки во рту) могут вызывать серьезную проблему. Врач, диетолог или другой медицинский сотрудник могут предложить способы решения проблем с питанием.
Многие люди чувствуют себя лучше, сохраняя активный образ жизни. Ходьба, занятия йогой, плавание и другие виды занятий помогают оставаться сильными и сохранять энергию и жизненный тонус. Упражнения помогают уменьшить тошноту и боль и тем самым облегчить процесс лечения. Они также способствуют освобождению от стресса. Очень важно проконсультироваться у врача относительно вида физической нагрузки. Если физические упражнения вызывают боль или другие проблемы, необходимо сообщить об этом врачу для того, чтобы решить вопрос об изменении характера физической нагрузки.
РЕАБИЛИТАЦИЯ
Реабилитация является важным этапом лечения рака. Медики предпринимают все возможные усилия для возвращения больных к нормальной жизни так скоро, как это только возможно.
При наличии у пациента стомы ему необходимо научиться ухаживать за ней. Врачи, медсестры и энтеростомальные терапевты могут помочь в этом. Часто энтеростомальные терапевты встречаются с больным до операции, чтобы поговорить о том, что ждет больного. Они обучают больного тому, как ухаживать за стомой после операции. Они обсуждают с больным вопросы, связанные с образом жизни, включая эмоциональные, физические и сексуальные аспекты. Они, как правило, могут предоставить информацию об источниках ресурсов и группах поддержки.
Последующий уход
Последующий уход очень важен при лечении колоректального рака. Даже в случаях, когда кажется, что раковая опухоль полностью удалена или разрушена, заболевание иногда возвращается, потому что не выявленные раковые клетки остались где-то в организме после проведенного лечения. Врач наблюдает за выздоровлением больного и обследует на предмет возвращения рака. Периодические обследования помогают обнаруживать любые изменения в состоянии здоровья и лечить их в случае необходимости.
Такие обследования могут состоять из врачебного осмотра (включая пальцевое обследование прямой кишки), лабораторных анализов (включая анализ фекалий на скрытую кровь и тест CEA), колоноскопии, рентгеноскопии, компьютерной томографии или других видов исследований.
НАУЧНЫЕ ИССЛЕДОВАНИЯ В ОБЛАСТИ ПРОФИЛАКТИКИ
Проводятся исследования для определения возможности предотвращения колоректального рака с помощью определенных диетических добавок или препаратов. Например, исследователи по всей стране изучают влияние добавок с витамином Д и кальцием, с селеном, а также препарата Целекоксиб, на организм людей, у которых есть полипы.
Исследования в области скрининга и диагностики
Ученые испытывают новые способы обследования на наличие полипов и колоректального рака.
Исследования в области лечения
Исследователи изучают возможности химиотерапии и биологической терапии. Они исследуют новые лекарственные препараты, новые сочетания, а также различные дозировки. Кроме того, ведутся исследования в области уменьшения побочных эффектов лечения.

